| |
|
|
 |
Appropriatezza Prescrittiva: ma di cosa si parla? |
 |
 |
Inserito il 15 febbraio 2007 da admin. - professione - segnala a:    
Il concetto di "appropriatezza prescrittiva" viene enunciato in molti atti ufficiali e in molte disposizioni di tipo legislativo, senza pero' darne una precisa definizione ne' i parametri di riferimento. In questo articolo si espone un' ampia panoramica del problema, suggerendo percorsi e accorgimenti pratici.
Negli ultimi tempi i medici (ed in particolare quelli di medicina generale) hanno dovuto fare i conti con questo nuovo termine, sulla base del quale alcuni di loro sono stati addirittura denunciati a piede libero dai carabinieri del Nas [1], chiamati dalle ASL specie del nord Italia, e alcuni di loro hanno avuto delle trattenute per l’importo di prescrizioni definite improprie.
Proviamo, allora, ad approfondire il significato e le conseguenze di questo termine, dato che ad esso si ispireranno gli interventi di politica sanitaria regionale o aziendale, attraverso la normativa, la sua definizione, l’etica professionale ed infine attraverso una proposta operativa.
1. Il quadro normativo di riferimento
2. La definizione
3. L’etica professionale
4. una proposta operativa
1. Il quadro normativo di riferimento
L’Accordo Collettivo Nazionale introduce il concetto di appropriatezza delle cure e dell’uso delle risorse nell’art. 27, che afferma:
1. Il medico di medicina generale concorre, unitamente alle altre figure professionali operanti nel Servizio sanitario nazionale, a:
a. …;
b. assicurare l’appropriatezza nell’utilizzo delle risorse messe a disposizione dalla Azienda per l’erogazione dei livelli essenziali e appropriati di assistenza e in attesa della definizione di linee guida consensuali;
c. ricercare la sistematica riduzione degli sprechi nell’uso delle risorse disponibili mediante adozione di principi di qualità e di medicina basata sulle evidenze scientifiche;
d. operare secondo i principi di efficacia e di appropriatezza degli interventi in base ai quali le risorse devono essere indirizzate verso le prestazioni la cui efficacia è riconosciuta secondo le evidenze scientifiche e verso i soggetti che maggiormente ne possono trarre beneficio.
2. Le prescrizioni di prestazioni specialistiche, comprese le diagnostiche, farmaceutiche e di ricovero, del medico di medicina generale si attengono ai principi sopra enunciati e avvengono secondo scienza e coscienza.
3. Nell’applicazione delle norme di cui all’art. 1, comma 4, del decreto legge 20 giugno 1996, n. 323, convertito con modificazioni nella legge 8 agosto 1996, n. 425, il quale ha stabilito tra l’altro per le prescrizioni farmaceutiche l’obbligo da parte di tutti i medici del rispetto delle condizioni e limitazioni previste dai provvedimenti della Commissione unica del farmaco, la segnalazione di eventuali infrazioni all’Ordine professionale di iscrizione e al Ministero della Sanità, nonché l’obbligo per il medico di rimborsare il farmaco indebitamente prescritto, si applicano le procedure e i principi di cui ai successivi commi.
4. E’ demandata alla contrattazione regionale la definizione dei contenuti e delle modalità di attuazione dei commi successivi, secondo quanto disposto dall’art. 14 del presente Accordo.
5. Le Aziende che rilevano comportamenti prescrittivi del medico di medicina generale ritenuti non conformi alle norme sopra evidenziate, sottopongono il caso ai soggetti individuati all’art. 25, comma 4, deputati a verificare, ai sensi del comma 5 dello stesso articolo, l’appropriatezza prescrittiva nell’ambito delle attività distrettuali, integrati dal responsabile del servizio farmaceutico, o da suo delegato, e da un medico individuato dal direttore sanitario della Azienda
6. L’organismo suddetto esamina il caso entro 30 giorni dalla segnalazione, tenendo conto dei seguenti principi:
a) l' ipotesi di irregolarità deve essere contestata al medico per iscritto entro gli ulteriori 15 giorni assegnandogli un termine non inferiore a 15 giorni per le eventuali controdeduzioni e/o la richiesta di essere ascoltato;
b) il risultato dell’accertamento, esaminate le eventuali controdeduzioni e/o udito il medico interessato, è comunicato al Direttore generale della Azienda per i provvedimenti di competenza e al medico interessato.
7. La prescrizione farmaceutica è valutata tenendo conto dei seguenti elementi:
a) sia oggetto di occasionale, e non ripetuta, inosservanza delle norme prescrittive dovuta ad errore scusabile;
b) sia stata determinata da un eccezionale stato di necessità attuale al momento della prescrizione, con pericolo di danno grave alla vita o all’integrità della persona che non possa essere evitato con il ricorso alle competenti strutture o servizi del S.S.N.;
c) sia stata determinata dalla novità del farmaco prescritto e/o dalla novità della nota AIFA, o di altra legittima norma, e, comunque, per un periodo non superiore a 30 giorni dalla immissione alla vendita, dall’emanazione ufficiale della nota AIFA o di altra legittima norma.
A livello regionale, per esempio nell’Accordo Integrativo della Regione Lazio, all’ Art. 16 (AIR) PERSEGUIMENTO DELL’APPROPRIATEZZA CLINICA E ORGANIZZATIVA, si afferma che … “L’ Accordo Collettivo Nazionale (ACN) attribuisce al MMG il compito di assicurare, unitamente alle altre figure professionali operanti nel S.S.N. con pari responsabilità, l’appropriatezza nell’utilizzo delle risorse per l’ erogazione dei livelli essenziali di assistenza. Lo stesso ACN, inoltre, ricorda come il MMG concorra alla ricerca della sistematica riduzione degli sprechi nell’ uso delle risorse, operando sulla base delle migliori evidenze scientifiche disponibili.”
La promozione e il perseguimento dell’appropriatezza e dell’ efficacia degli interventi rappresentano uno strumento di equità, determinando una riduzione delle disuguaglianze nell’assistenza, nonché di efficienza operativa ed allocativa, consentendo un migliore utilizzo delle risorse.
Si afferma che: “La Regione Lazio e i MMG considerano di particolare rilevanza:
- individuare strategie regionali volte al perseguimento dell’appropriatezza degli interventi assistenziali e alla loro sostenibilità economica;
- avviare un sistema di monitoraggio e valutazione centrale dell’assistenza erogata, focalizzando l’attenzione su tematiche chiave di rilevanza regionale, a partire dall’assistenza farmaceutica;
- rendicontare e valutare l’impatto di interventi ed iniziative intrapresi a livello locale per il perseguimento dell’appropriatezza, anche in relazione alla loro coerenza con specifici obiettivi regionali.
… Particolare impegno verrà finalizzato all’individuazione di ambiti prescrittivi a possibile rischio di inappropriatezza - al fine di attivare specifici interventi di sensibilizzazione per una buona pratica clinica - sulla base di criteri e modalità previamente definiti, tra i quali:
- documentata inappropriatezza d’uso di specifiche prestazioni e farmaci (documenti di EBM, pubblicazioni ed esperienze locali relativi a specifici ambiti assistenziali; selezione di riviste, siti e centri di riferimento da consultare periodicamente; rapporti di Agenzie internazionali, nazionali e regionali; segnalazioni da parte dei professionisti);
- situazioni di grave squilibrio tra domanda e offerta, anche individuate attraverso: la presenza di lunghi tempi di attesa; la valutazione dell’adeguatezza nella gestione delle risorse umane e materiali destinate all’ assistenza territoriale; l’analisi delle segnalazioni provenienti da professionisti, pazienti e associazioni dei cittadini (reclami e documenti vari); rapporti; indagini, ecc;
- valutazioni specifiche sulla base dei flussi informativi disponibili e di indagini ad hoc (variabilità significativa nell’uso di prestazioni e farmaci tra prescrittori e tra utilizzatori; utilizzo di prestazioni diagnostiche e farmaceutiche non coerenti con la gradualità di impiego che dovrebbe accompagnare il quadro clinico ed il sospetto clinico, ecc.);
- confronti con altre regioni per specifiche aree prestazionali attraverso l’utilizzo dei sistemi informativi correnti, con particolare riferimento a quelli dell’assistenza specialistica ambulatoriale e della assistenza farmaceutica;
- trend di netto aumento del consumo di specifiche prestazioni e farmaci, non giustificato dal punto di vista epidemiologico o dall’innovazione scientifica;
- analisi su aree prestazionali ad elevato costo, nell’ambito dell’intero Servizio Sanitario Regionale.
Lo stesso accordo regionale, nell’articolo 18 (ORGANISMI PER IL MONITORAGGIO e PER LE INIZIATIVE di PROMOZIONE dell’ APPROPRIATEZZA) istituisce le Commissioni, regionale e distrettuale, per l’appropriatezza.
Soffermiamoci, in particolare su quella distrettuale.
“La DGR 1156/02 ha previsto l’istituzione, in ogni Distretto, delle Commissioni per l’appropriatezza, presiedute dal Direttore di Distretto, con la partecipazione dei MMG, dei rappresentanti medici delle strutture ospedaliere, degli specialisti ambulatoriali e dei farmacisti aziendali. Si tratta di un organismo multidisciplinare e multiprofessionale, di natura distrettuale, finalizzato a leggere e interpretare le dinamiche dell’ utilizzo delle prestazioni sanitarie da parte dei residenti nel territorio di riferimento e a promuovere iniziative di sensibilizzazione, formazione, indirizzo e supporto per il conseguimento di comportamenti appropriati di natura clinica ed organizzativa, con particolare riferimento all’ambito prescrittivo.
Queste commissioni:
- effettuano il monitoraggio dell’utilizzo degli strumenti adottati a livello aziendale per il perseguimento dell’appropriatezza assistenziale;
- individuano criticità relative a specifiche tematiche o ambiti assistenziali inviando all’ Osservatorio le relative segnalazioni;
- analizzano, sulla base delle indicazioni fornite dall’ Osservatorio per la appropriatezza, i dati che la Regione invia periodicamente al Servizio farmaceutico aziendale;
- promuovono iniziative di confronto tra i professionisti sulla base della lettura locale dei dati, dei programmi regionali/aziendali, di specifiche criticità;
- collaborano alle iniziative regionali/aziendali in materia di appropriatezza, costituendo organismo di supporto e riferimento costante per i professionisti a livello distrettuale;
- propongono alle Direzioni Generali delle Aziende competenti l’adozione di provvedimenti nei confronti dei singoli prescrittori, riguardo all’inosservanza di direttive in tema di appropriatezza e verificano i provvedimenti adottati.
La ASL Roma E è stata una delle prime nel Lazio ad attivare le Commissioni di Appropriatezza, secondo i compiti del nuovo AIR; dal verbale della prima riunione delle commissioni appropriatezza (CCAA) tenuta il 22-05-06: “… il Direttore Sanitario dott. Goletti … auspica una filosofia non punitiva del lavoro, ma di indirizzo, fatte salve le situazioni che andranno valutate caso per caso.”
L’assessorato regionale, già in precedenza nel novembre 2005, aveva “individuato nella spesa farmaceutica uno dei primi nodi da sciogliere e proponeva l’avvio sperimentale di un sistema di monitoraggio delle prescrizioni con “l’attribuzione ad ogni medico, operatore del SSR” di un indice al quale i mmg dovevano uniformarsi. Nella lettera del 23-11-05, inviata ai mmg dall’assessorato regionale alla Salute a firma anche del direttore generale della ASL RM-E, si ricorda lo sfondamento del tetto regionale del 13% per la spesa farmaceutica e si attribuisce ad ogni medico in questa prima fase un “indice di appropriatezza” al fine di “garantire ai cittadini i farmaci più appropriati in un quadro di compatibilità finanziaria”.
Tale indice “non è altro che il calcolo ottenuto con l’utilizzo di indicatori di pesatura della spesa farmaceutica attribuibile a ciascuno dei prescrittori in relazione al numero e alla tipologia degli assistiti alla data del 15 giugno 2005”.
“Abbiamo voluto iniziare con i mmg che troppo spesso sono stati lasciati soli nei loro studi, e che invece debbono potere – al pari degli altri operatori- ‘entrare nel sistema’ da protagonisti”.
Quindi questo benedetto indice di appropriatezza altro non è che un tetto di sola e brutale spesa farmaceutica.
“Il nuovo sistema di erogazione delle prestazioni farmaceutiche coinvolgerà, con specifiche misure, l’intera rete dei servizi territoriali, specialistici ed ospedalieri”.
2. La definizione di appropriatezza
a) nel BIF (Bollettino d’informazione sui farmaci anno XII N.4 2005, bimestrale ufficiale dell’AIFA e del Ministero della Salute) si precisa che “non esiste una definizione precisa” di appropriatezza.
Addirittura nella maggior parte dei dizionari non si trova il termine; bisogna andare a cercare l’aggettivo “appropriato”, che è sinonimo di “adatto, conveniente, giusto, calzante, opportuno”: tutti aggettivi qualificativi che sottolineano il carattere relazionale del termine (appropriato rispetto a qualcos’altro) ma non lo definiscono in sé.
Nel Glossario del programma nazionale Linee Guida dell’Istituto Superiore di Sanità (ISS) sono distinte l’appropriatezza clinica e quella organizzativa. E viene sottolineato che “per quanto riguarda i farmaci, il termine è spesso associato alla prescrizione e si riferisce al corretto utilizzo del medicinale, ma anche in questo caso è un concetto difficile da valutare e quantificare”.
Si afferma che gli elementi che influenzano l’appropriatezza d’uso di un farmaco sono: la correttezza della diagnosi, … la sua indicazione (quella per cui è stata dimostrata l’efficacia clinica),… la dose, la via di somministrazione, la durata della terapia e una revisione periodica del trattamento, le controindicazioni e le possibili interazioni.”
Non viene citata l’attenzione, da parte del prescrittore, alla variabile spesa!
L’idea di appropriatezza in sanità è nata da un editoriale del British Medical Journal (1994; 308: 218-19) dal titolo “Appropriateness: the next frontier”, che la voleva proporre per orientare le scelte di amministratori e clinici. Da allora, in poco tempo, è divenuta un specie di parola d’ordine per gli amministratori che volevano risolvere la crescente crisi finanziaria della sanità.
Anche nella cosiddetta “Carta di Portonovo”, una dichiarazione programmatica della Società Italiana per la Qualità dell’Assistenza Sanitaria (ex VRQ), che nel 2004 ha elencato i dodici principi per il miglioramento della sanità, compaiono i concetti di appropriatezza ed efficacia. Vengono definiti, al sesto posto del dodecalogo, come mezzi necessari per “realizzare interventi basati su prove di efficacia e secondo criteri di appropriatezza. Riferire ogni azione clinica e organizzativa ai dati e al metodo scientifico”. Tale definizione appare a noi tautologica e indefinita.
b) In realtà, la migliore definizione finora data sembra essere la seguente: L’appropriatezza è la cosa giusta, al soggetto giusto, nel momento giusto, da parte dell’ operatore giusto, nella struttura giusta.
In altri termini un intervento sanitario è appropriato quando, a parità di “resa” clinica (efficacia), è in grado di ottimizzare l’impiego delle risorse (efficienza); quindi, una prestazione è appropriata se viene erogata all’utente giusto, nel momento giusto, nella giusta quantità e prevedendo tanto il sotto-utilizzo quanto il sovra-utilizzo di strutture e servizi.
E’ certamente una dimensione complessa e il ridurla alla sola dimensione economica sembra troppo riduttivo e semplicistico, perché non si contempla la necessità di doverla valutare caso per caso, individualmente.
L’assessore alla Salute della regione Lazio, recentemente, ha richiesto “…un aggiornamento sulle attività di monitoraggio svolte dalle CCAA (commissioni appropriatezza) aziendali, anche in relazione agli indici di appropriatezza, e, in particolare, chiede una puntuale e urgente relazione in merito ai provvedimenti (previsti dalla normativa vigente: segnalazione di eventuali infrazioni all’Ordine professionale, richiesta di rimborso al medico, sanzioni, etc.) eventualmente intrapresi nei confronti dei medici per i quali si siano riscontrate disappropriatezze che abbiano generato una spesa pro capite con alti scostamenti rispetto agli indici di appropriatezza regionali”. Tale attività, richiesta ai Direttori Generali e ai servizi farmaceutici,
- non tiene conto del lavoro svolto finora nelle CCAA e, in particolare, nella nostra ASL, Roma E;
- si pone su un piano punitivo che viene contraddetto da quanto finora detto, scritto e concordato;
- parte dal presupposto che le definizioni siano già acquisite, quando in realtà sono ancora da “digerire”;
- compie un atto politicamente unilaterale e inaccettabile.
3. L’ etica professionale della appropriatezza
Non v’è dubbio che l’effettuare prestazioni sanitarie (diagnostiche, terapeutiche, riabilitative o preventive) appropriate sia connaturato nella nostra etica professionale (anche se nel codice deontologico non si fa cenno a tale termine e in particolare alla sua variabile economica).
Per i professionisti convenzionati con il Servizio Sanitario Nazionale, l’Accordo Collettivo Nazionale propone un ruolo della Medicina Generale nel sistema sanitario orientato alla valorizzazione delle cure primarie e al coinvolgimento decisionale del Medico di medicina generale in ordine all’appropriatezza e all’efficacia della pratica professionale e nelle scelte in merito all’allocazione delle risorse (art. 29). Essi sono tenuti (art.30) all'osservanza degli obblighi e dei compiti previsti dall’accordo e dagli accordi regionali e aziendali.
Le violazioni di natura occasionale danno luogo all'applicazione delle seguenti sanzioni:
a) richiamo verbale;
b) richiamo con diffida per il reiterarsi di infrazioni che hanno comportato il richiamo verbale.
Le violazioni di maggiore gravità danno luogo alle seguenti sanzioni:
a) riduzione del trattamento economico in misura non inferiore al 10% e non superiore al 20% per la durata massima di cinque mesi per infrazioni gravi compreso il reiterarsi di infrazioni che hanno comportato il richiamo con diffida;
b) sospensione del rapporto per durata non inferiore a 1 mese per recidiva di infrazioni che hanno comportato la riduzione del trattamento economico;
c) revoca per infrazioni particolarmente gravi e/o finalizzate all'acquisizione di vantaggi personali, compresa quella di cui all'art. 30, comma 2, e per recidiva di infrazioni che hanno comportato la sospensione del rapporto.
Infine, i medici di medicina generale avranno incentivi di struttura, di processo, di livello erogativo, di partecipazione agli obiettivi e al governo della compatibilità, nonché incentivi legati al raggiungimento degli obiettivi di qualificazione e appropriatezza;
La notevole variabilità che si ritrova nel ricorso a procedure mediche o terapie per il trattamento della medesima patologia è difficilmente correlabile a differenze cliniche o epidemiologiche; più probabilmente attiene a fattori diversi che nulla hanno a che fare con la “buona pratica medica” (è quanto si sostiene nel New England Journal of medicine, 1986).
Tale ampia variabilità nei comportamenti dei medici comporta, come conseguenza, un incremento dei fenomeni di overuse , underuse e misuse , che si ripercuotono non solo sullo stato di salute del singolo paziente ma anche sulla sanità pubblica. Infatti, in ognuno dei tre casi, si verificano elevati impegni di risorse per l’erogatore del servizio, sia nel breve termine che nel lungo periodo.
4. La proposta della CA Distretto 19-20 della ASL RM-E
La proposta delle CCAA della ASL RM E è quella di definire un percorso formativo continuo che parta
1) dalla valutazione dei report sulla spesa farmaceutica della regione e della ASL, prosegua
2) attraverso il sotto progetto IPP (Inibitori della Pompa Protonica), con report specifici aziendali sull’utilizzo di questi farmaci (che costituiscono il gruppo terapeutico a maggior impatto di spesa aziendale), e termini con
3) la definizione dei cosiddetti “diagrammi di dispersione” come strumento di autovalutazione per ogni mmg della propria attività prescrittiva.
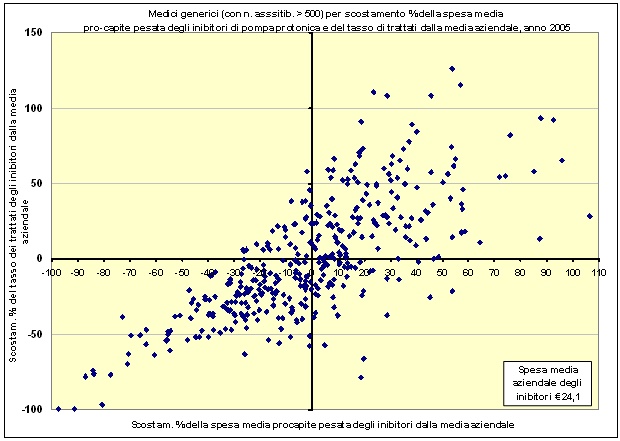
Lo strumento di controllo delle prescrizioni farmaceutiche
Lo strumento da utilizzare per una valutazione della appropriatezza prescrittiva, proposto dalla Commissione Appropriatezza, è il cosiddetto DIAGRAMMA di DISPERSIONE.
Tale diagramma porta sulle
- ascisse lo scostamento percentuale della spesa media pro capite pesata (al netto del Prontuario ospedale Territorio) dalla spesa media aziendale e sulle
- ordinate lo scostamento percentuale del tasso dei trattati (soggetti con almeno una prescrizione diviso la popolazione assistibile) (escluso il PHT) dal tasso medio aziendale
Viene proposto di considerare potenzialmente poco appropriati gli scostamenti tra il 40 e 60 % e non appropriati gli scostamenti oltre il 60% e fino al 80%. Da giustificare gli scostamenti oltre l’80%.
Comportamenti prescrittivi appropriatiScostamento entro il +/- 40%
Comportamenti a rischio inappropriatezzaScostamento tra il +/- 41% e +/- 60%
Comportamenti inappropriatiScostamento oltre il +/- 61% fino al +/-80%
Comportamenti da giustificare alla commisione appropriatezza.Scostamento oltre il +/-81%
Ciascun mmg autovaluterà la propria posizione nel diagramma e, se essa si trova tra le percentuali di attenzione, metterà in atto le opportune modifiche del proprio comportamento prescrittivo, dopo attenta analisi sulle possibili cause.
Se l’analisi delle cause e le relative modificazioni dei comportamenti prescrittivi hanno avuto successo (riduzione dello scostamento percentuale entro i limiti proposti) si potrà osservare e monitorare nel tempo attraverso i successivi reports.
Si propone di evidenziare e mettere alla discussione negli audit i comportamenti prescrittivi che, in tale diagramma, si discostino dalla media ASL di oltre il 40-60%.
Un esempio di diagramma di dispersione, relativo alla prescrizione di IPP, nell’anno 2005, da parte dei mmg della ASL RM-E con più di 500 assistiti, è riportato sotto.
[1] Secondo l'Agenzia ADN Kronos ventisei medici di medicina generale, convenzionati con l'Azienda Usl 1 di Citta' di Castello, sono stati denunciati a piede libero dai carabinieri del Nas dell'Umbria a conclusione di una serie di indagini partite nel maggio scorso in collaborazione con i militari della compagnia di Gubbio. Le ipotesi di reato vanno dall'abuso d'ufficio, alla falsità ideologica in certificazioni ed alla truffa. Gli stessi medici sono stati segnalati alla Corte dei conti per danno all'immagine e danno materiale. In particolare le indagini, svolte presso il servizio farmaceutico dell'azienda usl 1 di Citta' di Castello nei confronti dei medici di medicina generale di Citta' di Castello, Gualdo Tadino, Gubbio, San Giustino Umbro, Fossato di Vico, Umbertide, Santa Maria Tiberina e Sigillo, avrebbero evidenziato irregolarità commesse in relazione alla corretta applicazione delle modalità di prescrizione del farmaco ''antitrombotico'', a base di clopidogrel, soggetto alla nota Aifa 9/bis. I medici sono accusati di aver prescritto agli assistiti il farmaco antitrombotico a carico del Servizio Sanitario Regionale in assenza del piano terapeutico, di aver indicato falsamente sulle ricette la sigla che determina la gratuità per patologia del farmaco e di aver arrecato ingiusti danni al Servizio Sanitario Regionale per la consentita dispensazione gratuita del farmaco agli assistiti. Nel corso delle indagini sono stati acquisiti dai militari voluminosi incartamenti. Il danno causato all'ente pubblico ammonta a circa 15.000 euro.
Luigi Milani
|
 |
 |
Letto : 4118 | Torna indietro |  | |  | | 
|
 |
 |
 |
 |
|
|
|


